月经不调与体重增加常如影随形,两者相互影响形成恶性循环。一位年轻女性因长期闭经、腰腹脂肪堆积就诊时,医生发现她的胰岛素抵抗指数是正常值的3倍,这正是激素失衡与代谢异常的典型案例。这种困扰的背后,隐藏着复杂的生理机制和可干预的解决方案。
一、月经与体重的双向作用机制
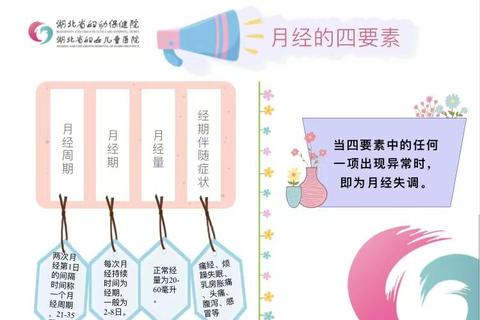
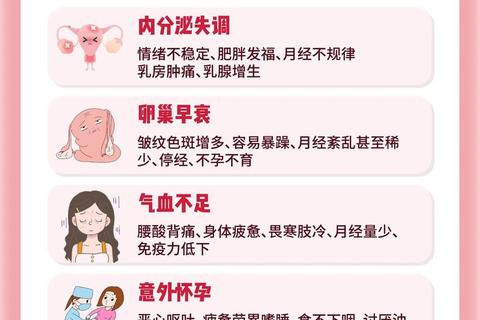
月经周期本质是激素调控的精密过程,雌激素与孕激素的波动直接影响脂肪分布与代谢效率。临床数据显示,BMI≥25的女性发生月经紊乱的概率是正常体重者的2.3倍。脂肪细胞不仅是能量储存单元,更是活跃的内分泌器官,可分泌瘦素、脂联素等物质。当体脂率超过30%时,脂肪组织异常产生的芳香化酶会将雄激素转化为雌激素,打破下丘脑-垂体-卵巢轴的平衡。

肥胖诱发的胰岛素抵抗现象值得特别关注。血液中持续高水平的胰岛素会刺激卵巢分泌过量雄激素,这种状态在多囊卵巢综合征(PCOS)患者中尤为突出,约70%的PCOS患者存在超重问题。高雄激素环境不仅抑制卵泡发育,更会促使脂肪向腹部堆积,形成典型的苹果型肥胖。
二、症状识别与风险预警
月经紊乱伴体重增加常表现为三种模式:
1. 闭经性肥胖:连续3个月经周期缺失,伴随腰围增长≥5cm
2. 水肿型波动:经前体重骤增2-4kg,伴随胀痛、肢体浮肿
3. 渐进性增重:月经周期逐渐延长至40天以上,每年体重递增5-8kg
需警惕的危险信号包括:突发性月经停止伴体重激增、体毛异常增多、皮肤出现黑棘皮征(颈部/腋下褐色斑块)。更年期女性若出现内脏脂肪快速堆积(腰臀比>0.85),心血管疾病风险将升高4倍。
三、科学调理四维方案
代谢重塑策略
采用改良版地中海饮食,每日摄入:
运动处方推荐HIIT(高强度间歇训练)与抗阻训练结合,每周3次20分钟HIIT配合2次力量训练,可提升基础代谢率12%-15%。
内分泌调节路径
临床验证的植物化合物方案:
对于BMI≥28的顽固性病例,二甲双胍联合GLP-1受体激动剂可使月经恢复率提升至68%。
周期节律管理
建立「月经-代谢」监测体系:
1. 基础体温连续测量
2. 经期前后体成分分析
3. 月经日记记录出血模式
利用可穿戴设备追踪静息代谢率变化,当波动超过±8%时启动营养干预。
中医协同干预
针对痰湿型体质(占比62%):
四、特殊人群管理要点
青春期女性需控制减重速度,每周不超过0.5kg,防止骨密度流失。备孕群体应将AMH(抗缪勒管激素)纳入监测,当LH/FSH>2.5时需启动抗氧化治疗。更年期女性可采用时序性激素替代,配合二甲双胍可将糖尿病风险降低41%。
当出现持续6个月闭经、糖化血红蛋白≥6.5%,或超声显示卵巢体积>10cm³时,需启动多学科诊疗。最新临床指南建议,通过肠道菌群移植联合生活方式干预,可使月经复潮率达到82.7%。
月经周期与体重管理的协同调控,本质是对人体能量代谢网络的再平衡。通过3-6个月的系统干预,多数患者可实现月经周期误差≤7天、体脂率下降5%的复合终点目标。重要的是建立个体化的代谢档案,将激素检测从传统的6项扩展至包含AMH、SHBG、脂联素的全谱系分析,真正实现精准调理。